

1. Vous n’êtes pas seul(e).
Le Maroc, n’échappe plus aux données épidémiologiques internationales alarmantes relatives à l’incidence du surpoids et de l’obésité morbide. Les grandes villes sont particulièrement touchées par la pandémie de
l’obésité et la jeunesse aussi. Tous les pays « occidentaux » ainsi que l’Afrique
du Nord affichent une incidence moyenne de plus de 25 % de surcharge pondérale et de 12 % d’obésité morbide.
L’Organisation Mondiale de la Santé a dénombré une incidence de plus de 50 % d’obésité grave chez la femme marocaine. Dans la région de Marrakech Safi, les données démographiques et sanitaires dénombrent 750.000 personnes obèses et près de 300.000 patients atteints d’obésité morbide, c’est à dire de pathologies secondaires et surtout d’un risque accru de maladies léthales (accidents cardiovasculaires, diabète ou cancer). De plus, dans le monde entier la pandémie du COVID 19 a encore aggravé la situation
2. Vous n’êtes pas « coupable »
N’écoutez plus les railleries des voisins ou les discours simplistes de certains : les causes de l’obésité sont complexes et désormais mieux connues. Il y a d’abord une cause génétique :
certaines familles portent des gènes et des particularités épigénétiques qui prédisposent au métabolisme obèse. Ensuite, l’industrie agroalimentaire et la grande distribution favorisent une alimentation grasse, sucrée,
salée, excessive. Les «fast food» se répandent.
3. Nous sommes tous des otages
L’automatisation, la digitalisation, les écrans, les jeux vidéo, les transports, l’urbanisation ont accentué notre sédentarité.
Les confinements n’ont rien arrangé ! Sans activité sportive, sans marche, sans effort physique, nous sommes tous contraints de limiter nos apports en calories. Or ils ont augmenté !
Vous avez entendu ou lu que certains définissent le surpoids selon l’Indice de Masse Corporelle soit l’IMC. Cet IMC ( Body Mass Index en anglais) a été inventé par le mathématicien belge Quetelet en 1846 soit près de deux siècles! L’OMS et les autorités sanitaires s’obstinent à recourir à ce seul critère historique.
Vous avez en fait QUATRE moyens de vérifier si votre poids vous attribue la santé ou la maladie :
1. Mesurer votre poids et votre taille et calculez votre IMC.
Mesurez votre taille en mètre et mettez cette valeur au carré (2). Exemple 1.68 m X 1.68 m = 2.8 m2
Pensez-vous sur une balance étalonnée (fiable) pour connaître votre poids en KG. Exemple : 85 Kg.IMC = 85/2.8 soit 30.3 Kg/M2. Vous souffrez d’obésité classe 1.
2. Mesurez votre circonférence (ou périmètre abdominal)
Certaines personnes en surpoids ou obèses répartissent leur graisse partout de manière homogène. Les membres, le thorax et même le visage sont épaissis. Lorsque la graisse prédomine dans le ventre,
c’est à dire au sein de la cavité abdominale, elle met le patient en danger majeur de maladies métaboliques ( Diabète,…) et cardiovasculaires ( infarctus, accident cérébral,….).
Il est facile de mesurer avec un mètre ruban, ou une ficelle que vous aligner ensuite contre une règle, votre circonférence abdominale à hauteur du nombril.
Pour une femme P.O. > 80 cm = obésité pathologique
Pour un homme P.O. > 100 cm = obésité pathologique
Dans ce cas vous devez consulter votre médecin généraliste ou un centre de l’obésité.
3. Approche intuitive basée sur votre santé et les médicaments actuels
Si vous ignorez votre IMC vous pouvez aussi déduire la probabilité que votre surpoids impacte votre avenir de santé.
Un poids supérieur à 20 par rapport aux centimètres qui excédent le mètre accompagné de l’une ou de plusieurs maladies secondaires constitue un signal d’alarme.
Exemple : votre poids est de 95 Kg. Or vous mesurez 1.73 mètre. Vous avez donc 22 Kg de plus que le poids « idéal ». Si vous êtes atteint de l’une de ces conditions, vous devriez consulter :
• Hypertension artérielle traitée par des médicaments
• Diabète traité par insuline ou hypoglycémiants oraux.
• Apnées du sommeil (ronflements, pauses respiratoires et fatigue majeure) traitées ou non (CPAP)
• Arthrose des membres inférieurs exigeant des interventions ( arthroplasties) ou des antidouleurs puissants
• Insuffisance respiratoire majeure à l’effort ou asthme chronique
• Reflux gastroœsophagien ( « brûlant », œsophagite, hernie hiatale, …) traité depuis plus d’un an par des inhibiteurs de la pompe à proton (oméprazole® et équivalents) ou des anti acides ( Maalox®, Riopan®, …).
4. Mesurer votre impédancemétrie
Votre poids (et votre IMC !) est hautement influencé par l’hydratation et la masse musculaire.
Selon le cycle de la femme et la masse musculaire notamment des hommes sportifs, ces valeurs ne peuvent pas être interprétées sans connaître le pourcentage réel de masse graisseuse
On trouve sur le net et chez les distributeurs de matériel médical plusieurs dispositifs validés que l’on peut se procurer. Vous pouvez aussi consulter un
centre dédié à l’obésité qui est équipé de ces technologies et vous aidera à les interpréter.
Comment interpréter les résultats ?
Chez la femme en dehors de la grossesse, le pourcentage de graisse ne peut excéder 30 % du poids corporel quel qu’il soit. Chez l’homme la valeur maximale est de 25 %.
Aucun chirurgien esthétique ne réalise de bypass gastrique ou de gastrectomie linéaire (sleeve) !
La médecine et la chirurgie qui prennent en charge l’obésité ne constituent en rien une démarche esthétique. Certes une patiente peut se sentir malheureuse à cause de son surpoids et un homme obèse rencontrer des soucis vestimentaires. Nous prenons en considération tous les aspects de l’obésité, des enjeux cosmétiques jusqu’aux conséquences psycho sociales et professionnelles.
Citons les maladies induites ou aggravées par le surpoids :
Nous ne pouvons pas les citer toutes.
D’abord une approche pluridisciplinaire. La Clinique internationale de Marrakech a sollicité l’ensemble des ressources médicales, infirmières et logistiques nécessaires à combattre le fléau de l’obésité . Anesthésistes, Gastroentérologues,
Endocrinologues, Psychologue, Chirurgiens sont rassemblés autour d’un seul objectif :
Vous faire perdre votre surpoids !
Le bilan est réalisé sous la conduite d’une coordinatrice nutritionniste expérimentée Mademoiselle Oumaima Chachi que vous pouvez contacter :
• par téléphone :
• par mail
• En prenant RV au Centre sur le site
La coordinatrice vous fixera un premier rendez-vous destiné à évaluer votre
attente et vos besoins de santé. En tant que nutritionniste, elle analysera votre
profil alimentaire. Ensuite que la solution soit médicale ( rééquilibrage alimentaire, ballon gastrique, …) ou chirurgicale ( By-pass gastrique, Sleeve, Nissen-plicature réductionnelle, …) elle vous accompagnera tout au long du traitement.
1. Le réequilibrage alimentaire – les techniques diététiques
Au CIDOM, plus personne ne vous imposera des régimes comme traitement. Ni régime hyperprotéiné, ni régime privatif ( 1000, 1500, 1600 Kcal,…). Personne n’interdira de partager un gâteau d’anniversaire, de déguster un sorbet en vacances ou de dévorer un gigot à la fête de l’Aïd.
Mais attention, nous allons complètement modifier votre alimentation. Et pas seulement ce que vous mettez dans l’assiette. Nous allons d’abord vous apprendre l’équilibre calorique. C’est la balance entre ce que vous consommez et ce que vous dépensez. Nous allons vous apprendre ce qui n’est pas compatible avec votre santé.Comment programmer les menus de la semaine ? Où acheter les produits ? Comment les cuire ?
Comment les présenter ? Comment déguster ? Quand manger ? Que boire ?
Nous allons parler de votre sommeil, de votre travail, de vos activités physiques.
Nous allons en fait revoir votre mode de vie et même la manière dont vous chauffez la maison en hiver et des couches de vêtements que vous portez.
Vous allez apprendre ce qu’est une protéine, un lipide et un sucre.
Bref, l’approche thérapeutique concerne votre vie globale.
2. Les GLP1 Agonistes
Avez-vous entendu parler des médicaments « miracles » qui font maigrir?
Y a-t-il des médicaments qui permettent de perdre vraiment du poids ? Oui. Sont-ils « miraculeux » ?
Non. Sont-ils efficaces sur le long terme ? Non.Depuis un siècle, on connaît l’hormone « inverse » de l’insuline : le glucagon. Produit par le pancréas, cette hormone induit la dégradation du glycogène (réserve de sucre) dans le foie. C’est donc l’antagoniste de l’insuline. Il augmente la satiété alors que
l’insuline donne faim.
En 2007, on découvre les incrétines, hormones digestives. L’une d’entre elle est le glucagon-like peptide. (GLP-1). Il est anorexigène, c’est-à-dire coupe-faim. Puis en 2013, apparaissent des médicaments de synthèse analogues réduisant le diabète de type II et conséquemment réduisant l’obésité.
Parmi ceux-ci le liraglutide (Saxenda® – Victoza®) le Semaglutide ( Ozempic®) le Dulaglutide (Trulicity®) ….qui sont prescrits médicalement pour réduire l’appétit.
Le plus en vogue est le Sémaglutide, déjà utilisée depuis des années dans la prise en charge du diabète de type 2. Le Sémaglutide permet de réduire la glycémie, le poids corporel et la masse grasse. Mais il s’avère que c’est aussi un coupe-faim.
En pratique, il s’agit d’injecter chaque jour ou chaque semaine une hormone qui réduit l’appétit. Le coût du médicament varie de 8.000 à 16.000 DRH par mois. Le gros souci, c’est que dès l’arrêt du traitement, la faim réapparaît et le patient regagne le poids perdu.Quels sont les effets secondaires possibles de ce médicament ? Forcément une baisse de l’appétit,
des brûlures d’estomac, un changement dans le goût des aliments solides ou liquides, une constipation, une diarrhée, des étourdissements, de la fatigue parfois intense, de la flatulence ou des éructations.
On rapporte aussi rarement une pancréatite, un risque de cancer de la thyroïde. On ne peut pas prendre des GLP1 agonistes pendant la grossesse et l’allaitement.
3. L’Orlistat (Xénical ®)
L’orlistat appartient à la classe des médicaments appelés agents antiobésité et plus particulièrement à celles des inhibiteurs des lipases gastro-intestinales. Ce sont les enzymes qui digérent les graisses alimentaires. Associé à un régime alimentaire légèrement réduit en calories, ne contenant pas plus de 30 % de
l’apport calorique sous forme de lipides, l’orlistat est utilisé pour aider les personnes obèses à perdre du poids et à maintenir leur nouveau poids.
La lipase est une enzyme nécessaire à la décomposition des matières grasses contenues dans les aliments et à leur transformation en acides gras, absorbés par l’organisme. L’orlistat bloque l’action de la lipase et prévient donc l’absorption des matières grasses. Pris aux doses recommandées,
l’orlistat bloque l’absorption d’environ 30 % des graisses contenues dans les aliments.
Ce médicament ne devrait être employé que par des personnes dont l’indice de masse corporelle (IMC) est égal ou supérieur à 30 kg/m², ou par des personnes dont l’IMC est égal ou supérieur à 27 kg/m² et qui présentent d’autres facteurs de risques comme une pression artérielle élevée, un diabète de type 2, un taux de cholestérol élevé ou un grand tour de taille. L’IMC n’est pas une mesure directe du taux de graisse corporelle et ces lignes directrices ne s’appliquent pas aux sportifs et aux femmes enceintes.
La dose recommandée pour adulte est 120 mg pris 3 fois par jour avec les principaux repas de la journée (petit-déjeuner, déjeuner et dîner) ou jusqu’à 1 heure après le repas. Si, à l’occasion, un repas est sauté ou s’il ne contient pas de matières grasses, la dose d’orlistat pourra être omise.
Avalez la gélule entière avec de l’eau. L’orlistat devrait se prendre en parallèle à un régime équilibré, légèrement réduit en calories, ne contenant pas plus de 30 % de l’apport calorique sous forme de lipides, conformément aux recommandations de votre médecin, diététiste ou un autre professionnel de la santé. De nombreuses contrindications existent : une allergie à l’orlistat ou à l’un des ingrédients du médicament, une cholestase (un trouble caractérisé par l’arrêt de la production de la bile par le foie), un syndrome de malabsorption chronique. Les effets secondaires connus sont les suivants : une augmentation de l’émission des selles, un besoin urgent d’aller à la selle, de la diarrhée, des flatulences avec écoulement fécal, l’incapacité de maîtriser l’évacuation des selles, des selles décolorées, graisseuses ou huileuses, des taches huileuses
sur les sous-vêtements, des pertes en vitamines, des calculs rénaux, des convulsions, le déséquilibre d’un diabète, un trouble de la thyroïde, …
Sleeve Gastrectomie
La sleeve gastrectomie consiste à enlever une grande portion de l’estomac, laissant un tube ou « sleeve » étroit qui réduit considérablement sa capacité de stockage. Cette procédure implique la fermeture de la partie restante de l’estomac à l’aide de sutures, formant ainsi un nouveau tube gastrique qui limite la quantité de nourriture pouvant être consommée.

Avantages :
- Perte de poids significative.
- Amélioration des problèmes de santé liés à l’obésité.
- Réduction de l’appétit.
- Moins de restrictions alimentaires que d’autres procédures.
- Moins de risques de complications à long terme.
Bypass Gastrique
Le bypass gastrique associe la restriction de l’estomac à une modification du système digestif en créant une petite poche gastrique par division de l’estomac, puis en court-circuitant une partie de l’intestin grêle et en reconnectant cette partie à la poche gastrique.
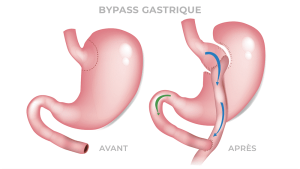
Avantages :
- Perte de poids significative.
- Amélioration des problèmes de santé liés à l’obésité.
- Contrôle de l’appétit et de la faim.
- Réduction des comorbidités.
- Effet métabolique bénéfique.
Anneau Gastrique Ajustable
Procédure restrictive consistant à placer un anneau en silicone autour de la partie supérieure de l’estomac pour créer une petite poche ajustable par l’injection de solution saline dans un port sous-cutané.

Avantages :
- Réduction de la taille de l’estomac pour une sensation de satiété précoce.
- Ajustabilité pour un contrôle personnalisé de la restriction alimentaire.
- Procédure moins invasive avec récupération plus rapide.
- Réversible dans certains cas.
- Efficace pour certains problèmes de santé liés à l’obésité.
Ces deux techniques ne sont pas de vraies interventions bariatriques mais elles sont parfois appliquées chez les obèses.
1. La gastroplicature anti-reflux réductionnelle
La gastroplicature anti-reflux que nous pratiquons depuis 20 ans n’est pas à proprement parler une intervention bariatrique.
Elle consiste d’abord à traiter le reflux gastroœsophagien ( le brûlant) et la hernie hiatale mais présente un effet bariatrique.
Erronément proposée par certains comme une alternative aux patients non couverts par la sécurité sociale, cette technique offre un excellent traitement
du reflux chez l’obèse en réduisant le poids de 15 à 25 Kg., à condition de suivre les prescriptions de recadrage alimentaire à la lettre !
La technique demande une expérience chirurgicale car tout est fait manuellement ! La gastroplicature anti reflux est avant tout destinée aux malades reflueurs en surpoids.
2. Le ballon gastrique
A lui seul, le ballon gastrique avalé ou posé par endoscopie ne constitue par le traitement de l’obésité morbide.
D’ailleurs, après l’enlèvement du ballon, tous les patients présentent un élargissement de leur estomac et ont encore plus faim. Mais il peut aider dans certaines circonstances. • Soit en préparant un patient hyper obèse ou très
gravement malade à perdre un peu de poids pour lui permettre de bénéficier ultérieurement d‘une chirurgie bariatrique conventionnelle…
• Soit en aidant un adolescent ou un jeune adulte à modifier son comportement alimentaire avant une prise en charge sur le long terme.
Certaines patientes en surpoids relatif (obésité de grade 1) peuvent bénéficier du ballon, en particulier le modèle Ellipse®.
Les indications vous ont été présentées. Chaque dossier est étudié en particulier. Mais il existe des conditions et des contrindications.
Conditions à remplir pour accéder au programme bariatrique
- Votre obésité doit être démontrée par l’une des méthodes décrites et installée depuis plus d’un an. Si vous avez accouché, il faut avoir terminé
l’allaitement maternel et attendre 1 an. - Vous devez avoir tenté des mesures hygièno-diététiques efficaces. (pas de régime restrictif qui ne guérit jamais une obésité morbide installée) mais bien de rééquilibrage alimentaire, de coaching nutritionnel et physique, d’une prise en charge par un médecin, …etc.
- Vous devez avoir > 18 ans et < 65 ans. Ces limites ne concernent pas les méthodes non invasives mais la chirurgie bariatrique laparoscopique.
- Vous devez accepter une prise en charge nutritionnelle post-opératoire qui s’étend au moins sur 12 mois ?
- Vous devez avoir une dentition en bon état. En effet, la mastication est essentielle après chirurgie bariatrique.
- Assister à la séance d’information collective organisée à la Clinique Internationale de Marrakech
Contrindications à la chirurgie bariatrique
Chaque dossier est étudié et les contrindications sont pesées avec
discernement. Il ne s’agit pas forcément d’un feu rouge mais bien de
prendre toutes les précautions pour assurer un succès.
- Vous êtes dépendants de l’alcool ( > 3 verres/jour) ou de drogues diverses ( amphétamines, marijuana, psychotropes puissants, somnifères quotidiens, …
- Vous refusez de revoir votre organisation de vie en particulier le type d’aliments et de cuisine.
- Vous présentez une maladie psychiatrique active non contrôlée ou un handicap mental.
- Votre état de santé est précaire et l’anesthésiste rend un avis préopératoire négatif
- Vous êtes atteint d’un cancer qui n’est pas guéri
Conditions à remplir après la décision médicale et préparation préopératoire
Vous avez traversé un parcours long et exigeant. Vous avez bénéficié des compétences différentes (nutritionniste, diététicienne, psychologue, éducateur médico-sportif, anesthésiste, chirurgien, gastroentérologue, radiologue, endocrinologue, …).
Des semaines se sont écoulées entre votre prise de conscience et la proposition du CIDOM réuni. Vous avez déjà modifié votre comportement. Que reste-t-il à faire ?
- Echanger avec votre famille, votre conjoint. C’est bien entendu à vous que revient la décision finale mais il est essentiel de ne pas se retrouver avec un entourage privé hostile qui ne comprend rien à l’obésité. Vous pouvez d’ailleurs inviter votre mari, votre femme, un parent ou un enfant adulte à la réunion collective.
- Vous lisez et signez un consentement informé qui vous appelle les engagements et qui confirme que vus avez reçu touts les réponses aux questions.
- Pendant les 14 jours qui précédent vous suivez un régime enrichi en protéines (Minimum 300 g de poissons, viande, œufs, ..), riche en fruits et légumes. Les féculents et sucres lents sont interdits (pâtes, riz, pomme de terre, pain…). Arrêt du tabac et de l’alcool.
- Le service financier de la Clinique Internationale de Marrakech se tient à votre disposition pour vous informer des couts liés à l’intervention. Selon la technique, le montant des implants (agrafages, techniques de dissection, matériel disposable, …) varie mais constitue une part importante du coût !
Certains examens et consultations sont essentielles et systématiques. Selon votre état de santé et vos antécédents, des examens complémentaires sont ajoutés. Les examens que vous pouvez réaliser en extérieur, font l’objet d’une demande du
CIDOM et vous devez vous assurer que nous recevions les résultats.
La base :
- Consultation primaire à la Clinique Internationale de Marrakech
- Consultation cardiologique avec électrocardiogramme et effort
- Gastroscopie (Endoscopie de l’estomac) avec prélèvements (Helicobacter Pylori)
- Biologie métabolique ( Prise de sang en laboratoire)
- Échographie du foie et de la vésicule biliaire
- Consultation d’anesthésiologie
Les examens facultatifs – à la carte.
- Radiographie de thorax (si antécédents respiratoires)
- Radiographie de l’estomac (OED) (en cas de maladie œsogastrique ou d’antécédent)
- Polysomnographie de sommeil (en cas de suspicion de syndrome d’apnées)
- Consultation endocrinienne (en cas de diabète ou autre maladie métabolique active)
- Epreuves respiratoires ( en cas de maladie pulmonaire active)
Tout d’abord, les personnes en surpoids et leur entourage sont trop souvent convaincus qu’ils sont en bonne santé. C’est faux. 10 Kg de surpoids équivalent à une perte d’un an de vie et de 4 ans de santé. Tout est risqué chez l’obèse : un accident de la route, une pneumonie, le COVID, une intervention même bénigne, une grossesse, …)
Un obèse est difficile à perfuser (baxter) , à piquer (prise de sang) , à mobiliser ( lever) , à intuber (anesthésier) , à opérer, ….
La Clinique Internationale de Marrakech a élaboré un plan de soins spécifique qui assure votre sécurité mais n’exclut pas tout risque. En avion on dispose d’un masque à oxygène, en voiture on met sa ceinture…
L’essentiel n’est pas de dissimuler les risques mais bien d’informer, de reconnaître une complication, de la traiter. Une équipe d’expert se reconnaît dans a capacité à traiter un problème
Risques post opératoires généraux liés au surpoids :
- Phlébite ou embolie pulmonaire ( anticoagulation, …)
- Insuffisance respiratoire passagère ( kiné ou antibiotiques, …)
Complications post-opératoire spécifiques à la chirurgie bariatrique
- Infection locale sur une plaie de trocart (soins locaux)
- Œdème temporaire sur une suture (ralentissant la reprise alimentaire)
- Hémorragie digestive (traitée par endoscopie )
- Fistule anastomotique (demandant un traitement par drainage, prothèse endoscopique)
- Sténose précoce par cicatrisation inadéquate de l’estomac ou de l’intestin sur les agrafes
Le risque de complications global pour les équipes entraînées rapporté dans la littérature internationale est variable (1 – 10 %). La mortalité opératoire dépend des critères de calcul (hospitalière ou à 3 mois). Dans notre expérience personnelle, elle n’est pas nulle : 1 patient décédé (patient multi opéré
précédemment par une autre équipe) parmi les derniers 1450 opérés de bypass et sleeve.
Problèmes tardifs décrits dans la littérature internationale
- Sténose secondaire (traitée par dilatation endoscopique ou chirurgicale)
- Reflux oeso-gastrique ( sleeve) ( traité par IPP ou conversion en Bypass)
- Carence en fer ou vit B12 (prévenue par compléments vit la première année)
- Hernie interne ( Bypass gastrique – traitée par laparoscopie)
- Lithiase biliaire (traitée par cholécystectomie secondaire)
- Hypoglycémies ou Dumping syndrome. (malaise vagal avec les aliments très sucrés ou très gras…). Traitement par somatostatine.
- Hypoprotéinémie en cas de chaos alimentaire
- Effondrement du tablier abdominal ( abdominoplastie ) ou ptose mammaire ( reconstruction plastique)
Inconvénients :
Sleeve Gastrectomie
- Risques chirurgicaux.
- Perte de poids insuffisante dans certains cas.
- Effets secondaires à long terme comme le reflux ou les carences nutritionnelles.
- Modification permanente de l’anatomie.
- Nécessité d’un suivi médical régulier à vie.
Bypass Gastrique
- Risques chirurgicaux.
- Complications postopératoires comme les ulcères et les carences nutritionnelles.
- Modification permanente de l’anatomie.
- Besoin de suivi médical à vie.
- Changements importants dans le mode de vie requis.
Anneau Gastrique Ajustable
- Risque de glissement ou de migration nécessitant une réintervention.
- Complications potentielles comme le reflux, l’irritation, ou l’obstruction.
- Besoin de suivi régulier pour ajustements et surveillance.
- Efficacité à long terme moindre comparé à d’autres interventions.
- Risque de reprise de poids en l’absence de changements d’habitudes alimentaires.
La prise de décision est difficile. Le patient a traversé une longue période de
solitude. IL ignore parfois tout de ses problèmes de santé.
La famille et l’entourage peuvent soutenir mais bien souvent les gens sont ignorants voire médisants. Les critiques vis-à-vis des personnes en surpoids sont fréquentes. Les railleries sont toxiques. Parfois, même le conjoint ou l’épouse refuse de voir votre obésité. Même certains médecins traitant nient l’obésité comme maladie.
Après la prise de conscience, vient la décision de se faire traiter. Médicalement ou chirurgicalement.
La décision de se faire opérer appartient au patient. Il s’agit de mettre sur papier cette décision. Comme un contrat moral ou commercial. Les médecins d’engagent à offrir de soins les meilleurs possibles et le patient s’engage aussi.
Le consentement informé est la trace de cet engagement des deux parties. C’est l’occasion aussi de poser les dernières questions et d’acter les réponses que vous avez reçues.
Le consentement informé doit comporter les coordonnées d’une personne de confiance de votre entourage. Ce témoin est le garant que vous ne serez pas seul pendant les mois de suivi et sera aussi un interlocuteur pour donner des nouvelles à vos proches.
Le document atteste aussi que vous avez reçu toutes les informations souhaitées sur les risques et complications éventuelles de toute procédure chirurgicale.
Vous rentrez en général la veille ( < 16h) sauf si vous habitez près de la Clinique Internationale de Marrakech ( entrée à 7 h le matin à jeun strict depuis minuit – les hommes doivent être rasés au niveau de l’abdomen)
Les infirmières vous installent dans votre chambre. Vous êtes transféré au bloc opératoire avec une prémédication ( calmant oral). Vous y êtes accueillis par toute l’équipe qui vous met en confiance.
L’intervention est réalisée avec les technologies les plus modernes. Quatre ou cinq incisions de 5 à 10 mm pour introduire les instruments. L’anesthésiste
contrôle tous les paramètres sur un ordinateur et vous surveille.
Le chirurgien opère à l’aide de deux écrans. Il est assisté par deux opérateurs (instrumentistes et si nécessaire un second chirurgien) ;
L’intervention dure le temps « nécessaire » ( 1 – 3 heures). Vous vous réveillez salle de réveil. Si votre santé est fragile, vous séjournez aux soins intensifs pendant 24 heures pour bien vous surveiller. Des votre retour en chambre vous êtes mobilisé. Vous ne pouvez rien avaler tant que les premiers tests ont été réalisés (soit épreuve au bleu soit radiographie de contrôle).
Dès que le montage chirurgical est sécurisé, vous recevez des liquides clairs (eau, thé, bouillon). Au deuxième jour post opératoire, on vous sert yaourt, soupe ou crème. La perfusion est ôtée.
Au troisième jour post opératoire, après la visite de la nutritionniste, le contrôle des plaies par le chirurgien, que vous buvez correctement et que vous n’avez plus de douleurs, vous rentrez chez vous si possible en transport motorisé et accompagné.
Bien !
Le patient est toujours heureux et soulagé ! Il l’a fait !
Pendant la première semaine, le régime est liquide. Tous les liquides que vous appréciez, pas trop chauds et pas trop sucrés. Vous recevez des recettes.
La seconde semaine, un appel de la nutritionniste vous confirme le passage aux aliments mixés (blender, turmix,). Vous mangez des purées, des mousses, en introduisant des œufs, du poulet, du poisson hachés. Un peu comme l’alimentation d’un bébé. La nutritionniste va vous proposer un complément protéique à mettre une fois par jour dans vos repas.
La troisième semaine, on introduit progressivement des aliments plus consistants (pâtes, viande hachée, légumes cuits, fruits …)
Après 3 semaines vous pouvez reprendre des activités professionnelles pour autant que vous ne souleviez pas de poids supérieur à 10 KG. Si c’est le cas,
votre incapacité de travail est prolongée à 6 semaines.
Pendant le premier mois deux collations sont autorisées (milieu de matinée et milieu d‘après-midi). Des suggestions vous seront faites.
Après 6 semaines le programme de coaching physique démarre.
Après un bypass, le poids chute plus rapidement et il faut le suivre de près.
La sleeve dépend du comportement avant l’intervention : si le patient avalait des quantités « monstrueuses », le résultat est spectaculaire dès le début.
Le meilleur indice est la disparition des maladies
Voici l’exemple d’une patiente à qui l’on a proposé une sleeve.
En 18 mois elle a perdu la moitié de son poids. Après 1 an l’hypertension a disparu et elle ne prend plus aucun médicament. Malheureusement sa vie conjugale change et elle se met à grignoter sans cesse des sucreries. Le poids remonte et l’hypertension récidive. Après 4 ans on décide de convertie la sleeve en bypass. La patiente reperd 30 KG.

OCTOBRE 2020

MAI 2022
Le changement de vie, de comportement alimentaire, d’activité physique sont essentiels. La chirurgie est un outil qui vous aide, pas une substitution à vos écarts.
Si vous n’étiez pas coupable de
votre obésité, vous êtes
responsables de votre succès et
de votre santé.
Vous ne pouvez pas :
- Perdre le contact avec le CIDOM de la Clinique Internationale de Marrakech pendant 2 ans
- Refuser les prescriptions alimentaires et le coaching par la nutritionniste
- Refuser les activités physiques. Choisissez une activité que vous aimez !
- Oublier vos compléments vitaminiques pendant min 1 an
- Refuser les prises de sang à 6 semaines et à 6 mois
- Vous peser chaque jour. (Max une fois par semaine !)
- Boire des boissons gazeuses même de l’eau minérale.
- Rester isolée sans conseils médicaux si quelque chose ne va pas ! (nausées, ballonnements, douleurs …) Consulter votre médecin traitant ou rappeler le CIDOM.
- Concevoir une grossesse avant 12 mois.
- Prendre des comprimés d’antiinflammatoires sans protection gastrique. Les formes dispersés et solubles sont privilégiées et accompagnées d’oméprazole®.
- Après Bypass gastrique, la contraception orale peut être plus hasardeuse. On privilégie le dispositif intra utérin ou une contraception alternative.
Calculez votre IMC Gratuitement

OCTOBRE 2020

MAI 2022
